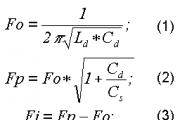Морально этические нормы в медицине. Вопросы медицинской этики и деонтологии
Это совокупность этических норм при выполнении медицинскими работниками своих профессиональных обязанностей. Таким образом, деонтология предусматривает нормы взаимоотношений с больными, а медицинская этика - более широких проблем: взаимоотношений с больными, медработниками между собой, родственниками больного, здоровыми людьми.
Эти два направления диалектически связаны между собой.
Врач и больной.
Главная забота врача - улучшение здоровья больного человека. Тактика врача по отношению к больному, как правило, строго индивидуализирована. Она должна строиться в зависимости от тяжести состояния больного, с учетом его характера, культуры, образования.
Для одних людей, особенно молодых женщин, требуется ласковое, мягкое обращение, внимательность, необходимость сказать комплимент и т.д. для других, особенно мужчин, прошедших службу в армии, необходима суровая категоричность заключения, имеющего командный стиль. Третьим, с низким интеллектуальным уровнем, следует простыми, доступными словами объяснить, чем страдает больной, какую операцию необходимо выполнить. Самое главное - показать пациенту, что хирург лично заинтересован в его выздоровлении, знает, как помочь больному, и уверен в успехе лечения.
Во всех случаях больные нуждаются в утешении, однако врач обязан поставить в известность больного о серьезности его положения, развитии возможных осложнений. Исключение делается только для безнадежных больных, страдающих онкологическими заболеваниями. Врач должен отмечать даже малейшие положительные изменения в состоянии больного, что имеет большое моральное значение.
Следует подчеркнуть, что на все инвазивные вмешательства необходимо письменное согласие пациента, которое фиксируется в истории болезни. При отсутствии росписи больного в истории болезни возможны юридические разбирательства в суде со стороны родственников больного.
Врач и родственники больного.
Ближайшим родственникам больного (родственникам первой линии) врач обязан сообщить исчерпывающую информацию о характере заболевания, виде операции, возможных осложнениях, операционном риске. Ближайшими родственниками являются жена, дети и родители пациента. Всем другим родственникам и знакомым даются по их требованию самые общие сведению о состоянии больного.
Следует строго соблюдать правило: согласие на операцию, имеющее юридическую силу, дает только больной. Только при бессознательном состоянии, недееспособности в результате психического заболевания, а также за детей, не достигших совершеннолетия, согласие на операцию дают ближайшие родственники. Врачу-хирургу всегда необходимо иметь контакт с ближайшими родственниками больного, что в случаях летального исхода позволяет избежать ненужных жалоб и кривотолков.
Врач-хирург с первых минут общения с больным раком должен убедить больного в возможности излечения. В настоящее время предметом дискуссии является необходимость информирования пациента о том, что он страдает раковым заболеванием. С юридической точки зрения, пациент имеет право на полную информацию о своем заболевании. В странах Западной Европы и Америке больному обязательно сообщают о том, что он болен раком. Однако большинство пациентов с онкологическими заболеваниями страдает в психологическом плане от понимания возможности прогрессирования заболевания.
Поэтому многие хирурги склоняются к старому, проверенному многолетней практикой положению о необходимости скрывать истинный характер заболевания.
В медицинских справках диагноз пишется на латинском языке, для проведения химиотерапии пациенты госпитализируются в палаты общего профиля.
Врачебная тайна.
В законе РФ «об оказании медицинской помощи населению» указано, что врач и другие медицинские работники не вправе разглашать, ставшие им известными в силу исполнения своих профессиональных обязанностей, сведения о болезни, семейной и интимной сторонах жизни пациента. Нельзя упоминать фамилию больного в научных трудах, демонстрировать фотографии больного, не маскируя его лица.
В тоже время врач обязан немедленно ставить в известность санитарные органы о случае инфекционных и венерических заболеваний, отравлении; следственные органы об убийствах и травмах, огнестрельных и неогнестрельных ранениях. Врач обязан сообщать руководителям учреждений о заболеваниях персонала, при наличии которых заболевшие не имеют работать в данной отрасли (туберкулез и венерические заболевания у работников пищеблока, эпилепсия у водителя и.т.д.).
Взаимоотношения работников в медицинском учреждении.
Отношения между сотрудниками медицинских учреждений, должны соответствовать следующим принципам общечеловеческой (христианской) морали: честность, дружелюбие, взаимоуважение, подчинение более опытному и старшему коллеге и др. В лечебных учреждениях должна быть такая обстановка, которая максимально щадила бы психику больного и создавала атмосферу доверия к врачу.
Недружелюбие и заносчивость руководителей, низкопоклонность и угодничество подчиненных исключают возможности анализа и исправления допущенных ошибок, ведут к снижению качества оказания медицинской помощи населению. С одной стороны, категорически нельзя обсуждать врачебные ошибки с пациентами и родственниками, с другой - честное и нелицеприятное обсуждение каждого летального исхода на врачебной конференции, способствуют профессиональному росту сотрудников отделения.
В хирургической клинике всегда должен присутствовать творческий процесс внедрения современных достижений науки в практику. Необходимо соблюдать принцип наставничества: более опытный хирург обучает молодого специалиста. Следующий основополагающий принцип - разумная ответственность в принятии решения: если диагноз остается неясным, то приглашается более опытный специалист. В то же время, если хирург не будет принимать самостоятельных решений, у него не останется пациентов. Взаимоотношения между высшим, средним и младшим медперсоналом должны строиться на взаимном доверии и уважении к друг другу. Однако не должно быть не малейшего панибратства, только строгий контроль по вертикали за выполнением решения.
Врач и общество.
Один из самых сложных вопросов медицинской деонтологии - отношения медицинских работников и общества в целом. Необходимо создание при медицинских учреждениях попечительских советов, куда бы входили ответственные работники администрации населенного пункта, представители промышленных и крупных сельскохозяйственных предприятий, способных оказать материальную поддержку медицинскому учреждению. Со своей стороны, медицинское учреждение берет обязательство по лечению и обследованию работников предприятий.
Сложным является и вопрос защиты медицинских работников в случаях смерти больных. Не секрет, что если погибает человек в молодом или зрелом возрасте, родственники зачастую склонны винить хирурга. Средства массовой информации, нередко не проверив фактов, публикуют разгневанные письма читателей. Последние часто обращаются в юридические инстанции. Решить вопрос о виновности врача может только суд.
Для защиты врачей в настоящее время создаются ассоциации по специальностям (хирурги, терапевты, гинекологи и т.д.). Каждый врач - член ассоциации может надеяться не только на профессиональную поддержку врачей, но и на квалифицированную юридическую помощь. Необходимо помнить о корпоративной этике медицинских работников, о том, что в больнице работает единая команда из врачей всех специальностей и доброе имя лечебного учреждения складывается из добрых имен всех его работников.
Врачебная этика и медицинская деонтология. Биоэтика
Термин "этика" происходит от греческого "этос" (ethos), т.е. обычай, нрав. Почти такое же значение имеет и другой термин - "мораль" (от латинского "morbus"). Поэтому "этика" и "мораль" обычно применяются вместе. Этику чаще квалифицируют как науку, теорию, учение о морали и нравственности, т.е. как науку о формах общественного сознания. Проф. А.А. Грандо в учебном пособии для студентов медицинских институтов с полным основанием пишет: "Этикой называют науку, занимающуюся определением нравственной ценности человеческих стремлений и поступков". Можно привести сотни определений этики (как и морали, нравственности). Еще больше разночтений в понимании термина "деонтология". На I Всесоюзной конференции по проблемам медицинской деонтологии (1969), организованной по инициативе министра здравоохранения тех лет акад. Б.В.Петровского и акад. АМН СССР А.Ф. Билибина, много сил и внимания уделявших проблемам этики и деонтологии, во вступительном слове Б.В.Петровский определил деонтологию как "учение о долге врача не только перед больным, но и перед обществом". Этот термин вошел в обиход и, прежде всего, в ученые труды и выступления как учение о должном, о долге. На самом деле автор термина - английский правовед И.Бентам в своей получившей известность книге "Деонтология или наука о морали" (начало XIX века) рассматривал деонтологию как учение о должном (отсюда происхождение самого термина) в поведении человека. Он противопоставил деонтологию этике как науке о морали или общественно должном поведении людей. Такое понимание деонтологии открывало простор для всякого рода индивидуалистической и не всегда гуманной деятельности, могло обосновывать эгоистическую мораль и нравственность. Автор термина дал ему антигуманную направленность, но он стал воплощением поведения, отвечающего высокому предназначению и гуманной деятельности медика. И.Бентам придал своему учению определенные нормативные черты, т.е. рассматривал деонтологию не столько как теорию, учение, сколько как обоснование определенной (в том числе прагматической, эгоцентрической) деятельности, поведения человека как достижения личной, персональной цели.
До сих пор идут споры о том, например, какое понятие более емкое - этика или деонтология, и многие склонны считать, что деонтология шире этики, так как включает в себя и учение, теорию о должном в поведении, и реализацию морально-нравственных правил, норм, т.е. самого поведения, а этика ограничивается лишь теорией, выработкой научных морально-нравственных норм, правил, концепций и т.п.
Этика отражает отношение людей не только друг к другу, но и к фактам, событиям, явлениям в жизни человечества, в том числе к науке и применению ее достижений на практике. Этический компонент возникает сразу же, как только ставится вопрос о целях того или иного действия, поступка, акции, об интересах человека или группы людей. В связи с этим можно и нужно говорить об этическом аспекте каждой сферы деятельности и знания, в том числе об этической ценности науки. Прогрессивные ученые обеспокоены возможностью применения крупнейших достижений науки во вред себе, здоровью людей. Наиболее яркий пример - использование в военных целях открытий в области ядерной физики и создание термоядерного оружия. Столь же обосновано беспокойство по поводу использования достижений генной инженерии в антигуманных целях. То же можно сказать о робототехнике, бактериологии, иммунологии и др.
Сказанное об этике и деонтологии целиком относится к медицине. Нельзя не отметить кровную связь медицины с общими свойствами этики и деонтологии, в первую очередь с общечеловеческими нормами морали и нравственности, которые справедливы для всех политических, классовых и иных категорий и для различных социально-политических и экономических структур. Это так называемые простые нормы нравственности и морали - добра, любви, сострадания, уважения, милосердия, противления злу, насилию, злобе и другим разъединяющим людей и разрушающим людское сообщество явлениям и чертам человеческих отношений. Их нередко связывают с христианскими добродетелями.
Врачебная этика и медицинская деонтология, как их чаще всего обозначают, это выражение высокого долга, общечеловеческой гуманности в специфических условиях профессиональной деятельности.
В отличие от всех других профессий врач или иной работник медицины имеет дело с больным человеком. Следует добавить - или с человеком практически здоровым, которого мы должны уберечь от болезней, а также с человеком здоровым, которого мы должны не только предохранить от заболеваний, но и сохранить его здоровье, укрепить и улучшить это здоровье.
Есть и другие специфические моменты. В медицине, в отличие от других специальностей, человеческих дел и знаний, допустим лишь этический максимум, с позиций которого нужно быть и хорошим медиком, и хорошим человеком. Встречаются плохие врачи, но само понятие "плохой врач" и "плохой человек" исключаются из медицинской этики и деонтологии, хотя общественное сознание вполне допускает такое положение в других профессиях.
Медик имеет дело не просто с объектом своей деятельности - больным человеком, в его руках здоровье и жизнь.
Медик (конечно, хороший, настоящий) должен быть готовым к самопожертвованию, забыть личное в интересах другого человека, его состояния, его здоровья. Все, кто писал об этике медиков, подчеркивали это. А.П. Чехов говорил, что профессия врача - подвиг, и не каждый на это способен.
Один из важнейших принципов Гиппократа - "не навреди" призывает не к самоустранению в трудных ситуациях, не к пассивности, а обязывает применить все знания и опыт для спасения больного, для его блага, но обязательно так, чтобы своими действиями не ухудшить его состояния. Это предусмотрительность, основанная на высоком профессионализме, осторожность и вместе с тем активность.
Общечеловеческие морально-нравственные категории чести, достоинства, обязанности, вины, долга, ответственности и другие, проходя сквозь горнило медицинской практики, приобретают своеобразные качества, свойственные лишь для этой специальности и рождающие проблемы, присущие лишь медицине, например, проблему врачебной тайны, вмешательства без согласия больного, эвтаназии, эксперимента на себе и на других людях и др.
Связь профессиональной медицинской этики с общей этикой отражается на ее определениях. Из сотен определений приведем предложенное А.М. Изуткиным еще в 1968 г.: "Врачебная этика -это раздел науки о роли нравственных начал в деятельности врача, о его высокогуманном отношении к больному как необходимом условии успешного лечения и укрепления здоровья человека" 1 . Более широкое и, так сказать, социально-направленное определение - в коллективной монографии Ю.П. Лисицына, A.M. Изуткина и И.Ф. Матюшина (1984), где говорится, что медицинская этика рассматривает "...всю совокупность моральных факторов, которыми руководствуются работники здравоохранения во всех сферах материальной и духовной деятельности, направленной на удовлетворение потребности общества и человека в сохранении и укреплении здоровья" 2 .
Прежде чем пойдет речь о конкретных проблемах, структуре этики и деонтологии, предлагается не разъединять эти понятия, а рассматривать их как одно направление, одну доктрину - медицинскую этику и деонтологию. Медицинская этика и деонтология как органически связанные понятия имеют дело с моральными и нравственными нормами и основанными на них принципами и правилами поведения медицинских работников, выполняющих свой гражданский и профессиональный долг.
Эти понятия близки, но не тождественны. В этом ракурсе этика (как наука) - понятие больше методологическое, а деонтология (как принципы и правила поведения) - понятие скорее методическое.
Значение врачебной этики и медицинской деонтологии возрастает в настоящее время, в период изменения социально-экономических отношений, введения рыночных, маркетинговых процессов, прямо коснувшихся и здравоохранения. Гордые реляции о бесплатной медицине для всего населения за счет государственных средств и праве каждого гражданина на бесплатную медицинскую помощь уходят в прошлое. За счет государства и вводимого ныне обязательного медицинского страхования обеспечивается лишь часть медицинских услуг по так называемой программе государственных гарантий (большая часть амбулаторно-поликлинической и часть стационарной медицинской помощи и даже далеко не все виды профилактического обслуживания). Ввиду сокращения государственного бюджета эта обязательная программа все более ограничивается. Вместе с тем медицинские учреждения получили легальное право на платные услуги, более того, они стали финансовой основой так называемого добровольного медицинского страхования. Уже сегодня большинство населения, материальные возможности которого резко упали, не в состоянии получать всю необходимую медицинскую помощь, включая медикаментозную, ввиду чрезвычайно возрастающей стоимости лекарств.
В такой ситуации лишились основания постулаты о свободе врача от коммерческих отношений с пациентами, об отсутствии почвы для бизнеса в медицине, о свободных, не загрязненных коммерческими интересами этических, моральных отношениях с пациентами. Фактически положение медика у нас в настоящее время принципиально (кроме пока еще гораздо более низкой зарплаты) не отличается от такового в других (капиталистических) странах. "Коммунистическая", "социалистическая" врачебная этика канула в Лету. Это обстоятельство приблизило всеобщие проблемы медицинской этики и деонтологии к нашему обществу, к нашему здравоохранению и в более широком смысле - к социальной политике в области охраны здоровья населения.
В связи с реформированием здравоохранения становятся практически важным и государственное регулирование платных услуг и вообще тарифа на медицинскую помощь, создание общественных организаций (ассоциаций, союзов), определение прав пациентов, врачей, страховых органов и представительств профсоюзов по контролю за работой страховщиков, врачей, врачебных организаций. Особое значение приобретают так называемые этические комиссии, предусмотренные законом (Основами законодательства об охране здоровья граждан РФ).
Такие организации функционируют за рубежом, их опыт полезен и для нас. Особенно важны кодексы врачебной этики, о которых речь впереди.
Теперь о важнейших проблемах медицинской этики и деонтологии , об одной из которых - о платности за медицинскую помощь - только что сказано. Неизменно главной остается проблема взаимоотношений врача и больного, медика и пациента . Вокруг этого столпа медицинской этики и деонтологии вращаются проблемы взаимоотношений врача (медика) и лиц, окружающих больного (родственников, близких, знакомых и др.); врачей друг с другом и иного медицинского и парамедицинского персонала (т.е. взаимоотношений внутри медицинской среды); медиков (врачей и другого медицинского персонала) с различными слоями и группами общества, по существу, проблема положения врача (медика) в обществе. К медицинской этике и деонтологии принадлежат также проблемы врачебной тайны, врачебной ошибки, эвтаназии, права эксперимента на себе (врача, медика), медицинское вмешательство без согласия больного, эксперимента на людях, трансплантации органов и тканей, генной инженерии, знахарства, парамедицины и др., которые сегодня обычно относят к биоэтике.
В анналах истории медицины накоплены многочисленные высказывания по главному вопросу медицинской этики и деонтологии - требования высоконравственного, душевного, бережного, милосердного, сочувствующего, конечно, высокопрофессионального, мастерского отношения врача (медика) к больному. Пожалуй, нет ни одного ученого или практика, кто бы не подчеркивал обязательность такого отношения. Из подобных суждений и наказов, назиданий, указаний и советов можно составить целые тома, содержание которых идет от истоков медицины. Облик врача в них предстает морально, душевно и физически чистоплотным, скромным, сдержанным, уверенным, обходительным, другом, советником и наставником страждущего. В древних манускриптах Аюрвед ("Знание жизни", Индия) выдающийся медик древности Сушрута записал: "Врач должен обладать чистым сострадательным сердцем, спокойным темпераментом, правдивым характером, отличаться величайшей уверенностью и целомудрием, постоянным стремлением делать добро. Можно бояться отца, матери, друзей, учителя, но не должно чувствовать страха перед врачом. Последний должен быть добрее, внимательнее к больному, нежели отец, мать, друзья и наставник". 25 веков назад в знаменитом трактате тибетской медицины "Чжуд-ши" сказано: "Основу хорошего врача составляют 6 качеств, по которым он должен быть всецело мудрым, прямодушным, исполненным обетов, искусным во внешних проявлениях, старательным в своей деятельности и мудрым в человеческих науках".
Бесспорно, квинтэссенцией высокогуманных морально-нравственных требований к врачу со времен древности стала всем хорошо известная клятва Гиппократа, как образчик последующих клятв, присяг, профессиональных этических медицинских обещаний и т.п. В разных переводах и интерпретациях ее отдельные элементы звучат по-разному, но суть одинакова. Ее основные положения:
Служить торжеству жизни.
Направлять режим больных к их выгоде сообразно имеющимся силам и разумению.
Соблюдать врачебную тайну.
Непорочно жить и трудиться.
Советоваться с учителями и наставниками, почитать их.
Хранить верность клятве.
Выдержка из оригинального текста в переводе проф. В.П. Руднева: "Я направлю режим больных к их выгоде сообразно моим силам и моим разумениям, воздерживаясь от причинения всякого вреда и несправедливости... В какой бы дом я ни вошел, я войду туда для пользы больного, будучи далек от всего намеренного, неправедного праведного и пагубного... Чисто и непорочно буду я проводить свою жизнь и свое искусство... Что бы при лечении, а также и без лечения я ни увидел или ни услышал касательно жизни людской из того, что не следует когда-либо разглашать, я умолчу о том, считая подобные вещи тайною".
Один из основателей эпидемиологии, знаменитый Данила Самойлович в речи к слушателям госпитальных школ (1782) говорил: те, кто готовится стать врачом, должны быть "милосердными, сочувствующими, услужливыми, любить своего ближнего как самого себя, не быть ни скупым... словом, чтобы стать врачом, надо быть безукоризненным человеком".
Все авторы, кто ярко, образно, искренне, сильно призывают врача быть благородным, умелым, решительным, спокойным и сострадательным, подобным отцу медицины Гиппократу (М.Я. Мудров, И.Е. Дядьковский, Н.И. Пирогов, М.Я. Мухин и др.), подчеркивали одно основополагающее качество в отношениях врача и больного - гуманизм в наиболее полном его выражении. Гуманизм, по словам известного французского хирурга Л. Лериша, берет своим объектом всего человека "в творчестве его ума, в движении его интеллекта, его сердца, его беспокойства, в его надеждах, в его отчаянии. Это течение мысли должно пронизать всю медицину. Это тот гуманизм, который врач должен пробуждать у себя, когда он соприкасается с человеческим горем".
Напомнить о высоких требованиях в духе медицинской этики и деонтологии к врачу в его отношениях с пациентом особенно полезно в настоящее время, когда в условиях перехода на рыночные отношения необходимо пересматривать требования врачебной этики и деонтологии.
Снижение уровня этических и деонтологических требований подтверждается и социологическими исследованиями. Так, лишь 30% студентов VI курса вечернего отделения РГМУ ответили, что они имеют четкое представление о медицинской этике и деонтологии, 35% имеют неопределенное, расплывчатое представление, а 15% не смогли ответить на вопрос, что это такое.
По данным Р.В. Коротких, защитившей в 1990 г. докторскую диссертацию по врачебной этике и медицинской деонтологии, 61% врачей нарушают нравственные нормы взаимоотношений с больными и коллегами, 30% не соблюдают врачебную тайну, постоянно ведут, не считаясь с обстановкой, разговоры о больных, называя их фамилии. Среди причин нравственного характера, вызывающих неудовлетворенность медицинской помощью, 37% опрошенных жаловались на невнимательность врачей, 6% - на грубость. Пациенты очень чутко реагируют на психологический климат в коллективе медицинского учреждения, на взаимоотношения медперсонала, значительная часть пациентов отрицательно оценивает эти отношения. Всего, по данным Р.В. Коротких, 60% населения не удовлетворены взаимоотношениями с врачами и другим медицинским персоналом. Недостаточное внимание к проблемам медицинской этики и деонтологии в учебных заведениях и равнодушное отношение к ним многих старших товарищей в коллективе приводят к трудностям при общении с больными, особенно у начинающих врачей. Выяснилось, что 11% опрошенных врачей испытывают трудности при сборе анамнеза, контактах с больными, 14% -при определении назначений, 52% - при контроле и выполнении назначений. Как справедливо отмечает Р.В. Коротких, это свидетельствует о недостаточной психологической и нравственной подготовке к общению с пациентом, составляющему важнейшее содержание деятельности врача.
Правила медицинской этики и деонтологии в отношениях врача и больного вытекают из многовекового профессионального опыта и общечеловеческих качеств.
Нарушения этих или подобных этических, нравственных правил нередко приводят к ятрогении, самовнушенным болезням, к обострению заболеваний, психическим срывам, депрессии, подчас к трагическим случаям. Общепризнано влияние слова на человека, особенно на больного. Слово лечит, но может и убить. В.М. Бехтерев говорил, что если после разговора, общения с врачом больному не стало лучше, то это плохой врач.
Из других проблем медицинской этики и деонтологии назовем соотношения морально-нравственного и правового, юридического, т.е. вошедшего в законодательство, делающего ряд правил поведения медиков законом.
Нет непреодолимой стены между морально-нравственными, этическими правилами и нормами, которые вырабатываются и регулируются обществом, и юридическими, правовыми, регламентируемыми законами, государством, за нарушение которых виновные подвергаются не только общественному порицанию, но и различным определенным законодательством наказаниям вплоть до лишения свободы и др. Более того, правила и нормы, возникающие и распространяющиеся как этические, морально-нравственные, нередко становятся юридическими, правовыми категориями, закрепленными законодательно.
Наиболее демонстративный пример - требования врачебной тайны. Это правило существовало издревле как одно из важных положений клятвы Гиппократа, входило во все этические кодексы и другие документы о принципах и правилах поведения медиков. Спустя много веков соблюдение врачебной тайны стало включаться в законодательные акты. В 1969 г. Верховный Совет СССР принял закон, вернее, свод законоположений "Основы законодательства Союза ССР и союзных республик о здравоохранении", куда вошло соблюдение врачебной тайны (ст. 16 "Обязанность сохранять врачебную тайну"). Положение о врачебной тайне включено в "Основы законодательства об охране здоровья граждан РФ" (1993). Ст. 61 этого закона гласит: "Информация о факте обращения за медицинской помощью, состоянии здоровья гражданина, диагнозе его заболевания и иные сведения, полученные при его обследовании и лечении, составляют врачебную тайну. Гражданину должна быть подтверждена гарантия конфиденциальности передаваемых им сведений". В законодательство вошли и другие правила, которые считались этическими, морально-нравственными, например, производство хирургических вмешательств без согласия пациента (ст. 34). В законодательство введена ст. 43 о биомедицинских исследованиях с привлечением человека в качестве объекта, т.е. об экспериментах на людях при условии получения письменного согласия гражданина.
Однако, пожалуй, самым ярким примером законодательного закрепления морально-этических установлений стало включение в него так называемой Клятвы врача (ст. 60), которая много веков принималась в качестве морально-нравственного обязательства. Традиция таких обещаний, клятв, присяг была возобновлена в 60-х годах в ряде медицинских институтов СССР при получении диплома. В 1971 г. Указом Президиума Верховного Совета СССР был утвержден текст присяги врача, а в последующем утвержден новый текст клятвы.
Важный морально-нравственный и одновременно юридический, правовой вопрос представляют врачебные ошибки , хотя в Уголовном кодексе врачебные ошибки не упоминались. Однако их
последствия нередко близки к преступным действиям. Под врачебными ошибками обычно понимают последствия заблуждений без элементов халатности, небрежности, недобросовестности, профессионального невежества. Ряд ошибок зависит от несовершенства методов исследования и аппаратуры, нетипичности, необычности клинического случая, т.е. особенностей течения заболевания, которые не знал или не распознал врач, а чаще всего от малого опыта и недостаточной компетентности врача. Ятрогении нередко становятся причинами врачебных ошибок, непрофессионального поведения медика. Для преодоления и предотвращения ошибок необходим самокритичный, открытый анализ их причин и обстоятельств на клинических, клинико-патологоанатомических конференциях, в профессиональной среде. Самокритика, публичное признание своих ошибок - важный критерий морально-нравственных качеств медика; подчас это требует личного мужества.
Особенно строго относился к своим ошибкам Н.И. Пирогов. Известны даже случаи обнародования им своих ошибок. К сожалению, нередки примеры сокрытия ошибок, более того, прикрытия, защиты врачей, совершивших такие ошибки, подчас преступные действия, преследуемые законом. Существует даже особый вид страхования - оплата по искам за ошибки, приведшие к неблагоприятным последствиям для здоровья пациентов, или за необоснованные врачебные (чаще всего хирургические) вмешательства.
В США, например, более 98% врачей застрахованы по поводу врачебных ошибок. Разработаны детальный реестр условий и примеров ошибок и тариф страхового взноса. Наиболее велик взнос для хирургов и особенно для нейрохирургов (от нескольких тысяч до десятков тысяч долларов). Зато выдаются страховые полисы до 300 тыс. долларов, а иногда и до 1 млн. долларов.
Растущая социальная (и экономическая) значимость медицины, не уменьшающееся число врачебных ошибок и других нарушений медицинской этики и деонтологии вплоть до преступлений, высокая ответственность врачей и других представителей нашей профессии перед людьми и обществом, привели к разработке специального вида (раздела) права - медицинского права , включившего юридические аспекты прав и обязанностей медиков. Такое предложение рассматривалось в 1977 г. на IV Международной медико-правовой конференции в Праге. Сегодня медицинское право, 16-е по счету, признано наряду с другими видами права (уголовное, административное, гражданское, трудовое и пр.).
С позиций медицинского права тщательно рассматриваются и морально-этические нормы и установления. Особенно трудна в практическом отношении (исполнении) и сложна и в теоретическом, юридическом плане (т.е. с позиций медицинского права) проблема эвтаназии , т.е. добровольной смерти больного (обычно обреченного) по его просьбе и требованию. В 1952 г. в адрес ООН было направлено обращение более чем с 2,5 тыс. подписей, среди которых были имена известных врачей, ученых, деятелей культуры из США и Великобритании. В обращении говорилось о необходимости дополнить Всеобщую декларацию о правах человека правом неизлечимо больного потребовать для себя легкой смерти. Обращение было отклонено ООН, признавшей его антигуманным. В ответ стали создаваться ассоциации, добивающиеся принятия права на эвтаназию. Одна из таких организаций (Нью-Йорк) составила даже образец завещания больного с просьбой легкой смерти: "Если не будет обоснованной надежды на то, что я смогу выздороветь от физического или психического заболевания, то я завещаю, чтобы мне было дозволено умереть и чтобы не применялись какие-либо искусственные или иные меры, чтобы сохранить мне жизнь".
Естественно, право на добровольную, легкую смерть вызвало и до сих пор вызывает дискуссию ввиду сложного комплекса юридических и морально-нравственных проблем. В ряде штатов США все же был принят закон, разрешающий эвтаназию. Ее осуществление по этому закону требует соблюдения многих формальностей: подписанного больным заявления, заверенного тремя врачами, права отказаться от этой просьбы, исключения использования закона родственниками или медицинским персоналом в меркантильных целях и пр. Хотя такие законы приняты, в прессе практически нет сведения об их применении на практике. Наше законодательство исключает решение об эвтаназии, считая это, как и ООН, противоречащим требованиям гуманности (ст. 45 Законодательства об охране здоровья граждан РФ запрещает эвтаназию).
Не менее спорными и острыми бывают решения о пересадке непарных органов (сердца, печени) от донора, который считается погибшим. Сложность и острота проблемы связаны с определением биологической смерти донора. Законом разрешено изъятие органов или тканей человека для трансплантации (ст. 47) и разработаны национальные и международные критерии смерти, которые сводятся в основном к констатации смерти мозга. Однако эти положения не всегда и не для всех специалистов убедительны. Например, сердце нужно брать как можно раньше, когда оно проявляет признаки функционирования, при убеждении, что мозг уже погиб безвозвратно.
Решение проблем медицинской этики и деонтологии не всегда бесспорно и нередко архисложно. Для практического применения составляются сводки правил поведения медиков, кодексы медицинской этики и деонтологии. Следование этим кодексам считается обязательным для медиков и их корпораций. По существу, уже клятва Гиппократа может считаться сводом правил поведения врача, т.е. своего рода кодексом медицинской этики и деонтологии. Со времени создания ООН и принятия Всеобщей декларации о правах человека (1948) стали более активно и системно разрабатываться международные медицинские этические кодексы. Среди них: "Женевская декларация" (1948), дополненная Всемирной медицинской ассоциацией в 1968 и 1983 гг.; Десять нюрнбергских правил (1947); Хельсинкско-Токийская декларация (1964, 1975), Международный кодекс медицинской этики, принятый в 1949 г. и дополненный в 1968 и 1983 гг.; 12 принципов предоставления медицинской помощи в любой системе здравоохранения, принятые в 1963 г. и дополненные в 1983 г., и ряд последующих дополнений, пересмотров этих и других документов. Своего рода роль координатора таких кодексов взяла на себя Международная (Всемирная) медицинская ассоциация. В Женевской декларации, например, говорится, что врач торжественно обещает "посвятить себя служению гуманности" и клянется "на всю жизнь сохранить благодарность и уважение к своим учителям; исполнять профессиональный долг по совести и с достоинством, здоровье пациента будет первейшим вознаграждением; уважать доверенные секреты даже после смерти пациента; делать все для поддержания чести и благородных традиций медицинского сообщества, коллеги будут мне братьями; не позволять соображениям религиозного, национального, расового, партийно-политического и социального характера встать между мной и моими пациентами".
Врачебная этика - сфера этического знания, предметом которого является исследование принципов взаимодействия врача и больного с целью возвращения человеку физического и психического здоровья. Субъекты отношение находятся при этом в неравном положении. Больной доверяет врачу свою жизнь в надежде на помощь. Врачебная этика требует задействовать профессиональные знания и моральное совести, чтобы максимально помочь больному восстановить здоровье. Гуманность является одной из исходных принципов профессиональной пригодности врача. От его компетентности, человечности отношение к другим и от гуманности медицины в целом зависит здоровье и жизнь человека.
Не случайно торжественное обещание врача соблюдать моральный кодекс своей профессии, всегда и всюду руководствоваться прежде всего интересами больного, приходить ему на помощь независимо от его национальной или религиозной принадлежности, социального положения, политических взглядов получила название "клятва Гиппократа". Медицинская этика требует от врача готовности приложить все усилия для того, чтобы вылечить больного или облегчить его страдания, не считаясь с трудностями, а если это необходимо, то и с собственными интересами.
Жестокость последней максимы объясняется чрезвычайной общественной значимости работы врача, от которой зависят судьба человека, его жизнь и здоровье. Врач обязан до последней секунды бороться за жизнь больного, делая все возможное и невозможное, даже если ситуация безнадежная. Одна из сложных, болезненных вопросов врачебной этики (разрабатываемой главным образом самими медиками и именуемой медицинской деонтологией) - это степень открытости врача и пациента: следует говорить больному правду о его состоянии, неизлечимости болезни, неизбежность трагического исхода и т. Д.
Поскольку медицинская этика в разных странах формируется под сильным влиянием местных национально-культурных традиций, ответы на эти вопросы также очень разные. Например, в нашем обществе принято считать, что врач не должен говорить больному о его страшной болезни, неизбежность смерти. Напротив, врач обязан всячески поддерживать веру в выздоровление, чтобы не добавлять к физическим страданиям человека еще и страданий душевных.
В некоторых западных странах врач обязан сообщить пациенту всю правду о состоянии его здоровья, в том числе и о возможности гибели и время, еще остается у больного для того, чтобы он мог завершить все свои земные дела: распорядиться наследством, оплатить долги, позаботиться о семье, приготовиться к неизбежному, выполнить религиозные обряды в том случае, если это верующий, и т. д.
В основе всей деятельности врача должно лежать знаменитый Гиппократовская принцип: "Не навреди!" Только опираясь на этот принцип, врач может выстраивать свои отношения с пациентом, которые должны быть доброжелательными, доверительными, уважительными, поскольку душевное состояние больного - это также очень важный фактор успешности и эффективности лечебного процесса.
Врач обязан свято чтить права, честь и достоинство своего пациента, оберегать его душевное спокойствие. Известно, что больной человек часто совсем беспомощна и беззащитна перед хамством, насилием (моральным), унижением, бесцеремонностью и равнодушием и оказывается в полной зависимости от врача, которому по сути дела вручает свою жизнь. Крайне недостойно порядочного человека и врача, целителя злоупотреблять этим доверием, своим особым положением в судьбе страждущего.
Особое значение в этом плане приобретает безусловное сохранение медиком врачебной тайны, раскрытие которой (умышленно или по небрежности) может нанести тяжелые моральные муки несчастном или даже убить его. Такая поистине огромная значимость сохранения врачебной тайны становится особенно понятной сегодня, когда человечеству грозит катастрофическая эпидемия СПИДа, жертвой которого, как показывает практика, может стать любой человек независимо от их моральных устоев.
Раскрытие факта заболевания СПИДом делает человека изгоем в обществе, даже если это абсолютно ни в чем не виновата ребенок. Человек фактически выбрасывается из общества, несет злобного и презрительного отношения со стороны окружающих. Нередко это сочетается с паническим страхом, а иногда и с агрессивностью. Известны случаи самоубийства людей, зараженных вирусом СПИДа, тайну которых было раскрыто из-за безответственности и аморальности некоторых медиков, пренебрегли большим гиппократовским "Не навреди!"
Серьезные нравственные проблемы возникают и в связи с все распространяемой практикой трансплантации человеческих органов, когда перед врачом стоит задача точного определения того, Есть донор мертвым, или он еще жив, и не будет спасение одного человека фактическим убийством другой, тем более, что медицинская этика требует бороться за жизнь больного до последней секунды, даже если ситуация абсолютно безнадежна. Сейчас признано, что в подобной ситуации приоритет должен принадлежать интересам донора, а не реципиента.
С рассматриваемыми вопросами тесно связана проблема "эвтаназии" ("легкой" смерти), когда неизлечимо больному для прекращения его страданий ускоряют смерть путем медикаментозного воздействия на его собственной просьбе. Данная проблема является одной из самых острых в современной медицинской этике. В самом деле, имеет врач право замахиваться на большой дар природы - жизнь даже по просьбе пациента? С другой стороны, может ли он быть равнодушным к невыносимых человеческих мук?
Не менее важно и вопрос о моральной допустимости экспериментальных опытов на людях. Такие эксперименты могут осуществляться исключительно добровольно, с соблюдением всех мер предосторожности, с максимальным чувством ответственности тех, кто их проводит. Поистине нравственным подвигом в интересах человечества следует признать те эксперименты, которые врач проводит на себе. Например, в 20-х годах нынешнего века медик из Германии Фореман решил ввести катетер через вену руки прямо в собственное сердце, чтобы узнать, что происходит в предсердий и желудочков. Фореман отказывали, и он настоял на своем. Врач смотрел на экран рентгеновского аппарата и наблюдал, как ползет от локтя до плеча и входит в сердце резиновая трубка катетера. Известны случаи, когда врачи, рискуя собственной жизнью, сознательно заражали себя вирусами очень опасных инфекционных заболеваний для того, чтобы вырвать у болезни ее тайны в интересах спасения миллионов больных людей.
В тоталитарном обществе медицина становится частью репрессивной машины, когда возможны варварские эксперименты на людях (изверг доктор Менгеле в нацистской Германии, эпидемиологический отряд генерала Исии в Японии, которые нажили пресловутой "славы" из-за надругательства над людьми, которых рассматривали исключительно как экспериментальный материал), массовое уничтожение больных и беспомощных, калек и стариков, как это имело место в "третьем рейхе". В обществе медицина пидпорядкоуеться, как и остальные институтов, только политической целесообразности, которая, в свою очередь, определяется властвующих верхушкой. Вследствие тоталитар доминирование политики медицина подчиняется внешним и часто чужим для нее системам регулирования, которые приводят к фактической ликвидации таких понятий, как "врачебная тайна", "клятва Гиппократа", "врачебный долг". Этические нормы подменяются политическими интересами.
Медицинская этика требует от врача постоянной работы над собой не только в сугубо профессиональном, но и в моральном плане. Врач должен уметь владеть собой, сдерживать негативные эмоции. Слово врача исцеляет не меньше, чем его скальпель. Великий медик В. М. Бехтерев утверждал: если больному после разговора с врачом не становится легче, то это не врач. Поэтому в общей системе медицинского образования особенно важна этическая, моральная подготовка и воспитание будущих медиков на принципах профессиональной чести, гуманизма, человеческой порядочности, ответственности.
Учитывая специфику самой профессии медика медицинская этика является необходимым и неотъемлемым стороной профессиональной способности. Отсутствие тех качеств, которых требует от врача медицинская этика, является свидетельством его профессиональной непригодности. Аморальным, порочным людям должен быть закрыт доступ к этой совсем особой сферы человеческого бытия, которой нужны люди честные, мудрые, самоотверженные, способные на великие подвиги самопожертвования и милосердия.
Следует заметить, что нужно разграничивать врачебную практику и медицину, хотя они отражают общую атмосферу отношений личности и общества, основанных на принципе коммерческих выгод. Научно-технический прогресс стимулирует развитие исследований в области биологии, физиологии, биохимии и т. А настрой на материальный успех стимулирует быстрое внедрение результатов исследований в медицинскую практику. Последнее обусловило объективную необходимость выработать механизмы защиты больного от некомпетентности или злонамеренных действий врача. Поэтому современная медицина развивается на стыке ряда наук, исследующих ее этические аспекты: медицинская этика, биоэтика, медицинское право, деонтология.
Итак, как медицинская, так и врачебная этика выполняют одну из высокогуманных целей - спасение жизни человека, утверждая тем самым его право на жизнь и самореализации собственной жизненности. Медицинская и врачебная этика часто отражают исторически конкретные представления о ценности человека, и поэтому гуманизм профессии иногда имеет относительное нравственное направление. Современная тенденция в развитии медицинской этики - поиск путей использования достижений медицины для сохранения жизни и улучшения здоровья и долголетия в планетарном масштабе.
ЭТИКА
МЕДИЦИНСКАЯ
(греч.
ethika, от ethos обычай, нрав, характер) -
разновидность профессиональной этики,
конкретизирующая общеэтические принципы
и нормы применительно к специфике
медицинской деятельности.
Этические
медицинские принципы направлены на
защиту прав и интересов пациента, и,
казалось бы, они должны быть абсолютно
гуманны. Однако в реальной жизни все
обстоит не так просто. Медики часто
бывают поставлены в такую ситуацию,
когда им приходится принимать решения
противоречащие правилам медицинской
этики. В таком случае врач пытается
принять решение, которое причинит меньше
зла.
Жизненных примеров очень много. Например, медицина в чрезвычайных ситуациях или военно-полевая медицинская помощь, когда осуществляется сортировка раненых. По правилам, все раненые делятся на три группы: легкие ранения, тяжелые ранения и безнадежные. Легкораненых перевязывают и отправляют в тыл. Тяжело раненным сначала оказывают максимально возможную помощь на месте, а затем отправляют также в тыл. «Безнадежным» облегчают страдания, но не переводят в тыл.
На самом же деле, некоторых раненых, попавших в категорию «безнадежных», еще можно спасти, если ими займутся высококвалифицированные врачи с специализированным медицинским оборудованием. Для этого их срочно надо будет эвакуировать в сопровождение медперсонала. В таком случае, без необходимой медицинской помощи могут остаться легко раненые и тяжело раненные, чье состояние будет ухудшаться.
Здесь встает медицинская этическая проблема: с одной стороны, нельзя оставить человека без шансов на спасение, с другой стороны, спасать одного, забыв о десятках людей тоже нельзя. Этически идеального выхода из этой ситуации нет. Поэтому каждый врач берет ответственность на себя и решает сам как ему поступать в этой ситуации. Большинство врачей придерживается точки зрения, что необходимо спасти жизнь как можно большему числу людей.
Также медицинской этической проблемой является обучение студента на живых людях. Студенты, по своему неумению, могут нечаянно причинить боль пациенту, что противоречит врачебной этике. Однако как можно подготовить высококвалифицированного специалиста без практики на живых людях?! Ни муляжи, ни практика на трупах не смогут подготовить специалиста так, как работа с человеком. Эта этическая проблема неразрешима.
С одной стороны вполне понятно, что молодому врачу надо практиковаться на людях, но мало кто согласится предоставить себя «для опытов». Двойственность этой ситуации подтверждают результаты опросов в США, согласно которым более 80% добровольцев, согласившихся предоставить свое тело для экспериментов, и около 70% доноров согласились на медицинские манипуляции, находясь в сложном материальном положении. Встает другой вопрос: этично ли воспользоваться материальными затруднениями людей?
Неразрешимым остается вопрос о клинических экспериментах на животных. Сотни и тысячи животных погибают при экспериментах, чтобы впоследствии спасти жизнь человеку. Без таких экспериментов, которые влекут за собой огромные жертвы, нельзя опробовать новую методику или лекарство на людях. Это еще одна медицинская этическая проблема.
Сегодня медицинскую деятельность регламентируют многие этические и юридические нормы. Права добровольцев защищают. Принудительное участие в клинических опытах признано противозаконным и неэтичным. Однако общество к этому пришло относительно недавно. В древней Александрии было разрешено использовать для опытов осужденных преступников. В Германии были опубликованы исследования врачей-нацистов, которые проводили свои опыты на осужденных в концентрационных лагерях. Это примеры, когда врач отвергает принципы медицинской этики.
Профессиональная мед. этика как совокупность конкретных норм и оценок, определяющих поведение медработника, имеет глубокие исторические корни. Еще за 1500 лет до н. э. индусские врачи давали профессиональную клятву. В основе многочисленных профессиональных присяг, к-рые принимают медики во многих странах мира, лежит Клятва Гиппократа. Важнейшие принципы гиппократовой этики: "Primum nоn nосеrе" - прежде всего не повреди больному; входи в дом больного исключительно для его пользы, а в отношениях с ним воздержись от всего злонамеренного и аморального; считай человеческую жизнь безусловной ценностью, никогда не давай больному смертельных средств; храни врачебную тайну; не урони авторитета благородной медицинской профессии и др. Со времен Гиппократа милосердие медицины проявлялось прежде всего признанием жизни каждого человека безусловной и наивысшей ценностью, борьбой за сохранение и укрепление здоровья, за долголетие людей. Одно из проявлений гуманизма медиков - сострадательное отношение к человеку, испытывающему боль. Н. И. Пирогов, одним из первых применивший наркоз в хирургической практике, говорил об очевидности нравственного влияния обезболивания на страждущее человечество.
Начиная с середины 20 в. на развитие Э. м. большое влияние оказали научно-техническая революция и все более широкое распространение мед. знаний. Существенное влияние имела кампания мировой общественности по осуждению преступлений фашистской антимедицины. В этот же период возникли новые этические мед. кодексы как в отдельных странах, так и международные. В 1948 г. Всемирной медицинской ассоциацией была сформулирована "Женевская декларация", а в 1949 г. - более подробный "Международный кодекс медицинской этики".
Во второй половине 20 в. гуманистическая миссия медицины расширилась благодаря той роли, к-рую мед. наука и медики играют в решении проблем загрязнения окружающей среды и особенно в предотвращении мировой термоядерной войны (см. "Врачи мира за предотвращение ядерной войны").
В основе Э. м. в социалистическом обществе лежат принципы коммунистической морали. С 1971 г. во всех советских мед. вузах выпускники принимают "Присягу врача Советского Союза", а во многих мед. училищах выпускники дают "Торжественное обещание". В этих клятвах нашли отражение следующие требования к медику: постоянно стремиться к профессиональному совершенствованию, соблюдать нормы коллегиальности, хранить мед. тайну. Медработники не должны разглашать сведения о диагнозе, тяжести прогноза, скрытых физических недостатках и психических дефектах, особенностях анамнеза больного. В ряде случаев сообщение больному истинного диагноза и прогноза заболевания может стать причиной тяжелой психической травмы. Однако необходимость сохранения мед. тайны не распространяется на те случаи, когда имеется реальная угроза обществу или окружающим больного людям. Приступая к самостоятельной профессиональной деятельности, советский медик торжественно клянется, что будет добросовестно трудиться там, где этого требуют интересы общества, беречь и развивать благородные традиции отечественной медицины, всегда помнить об ответственности перед народом и Советским государством.
В социалистической мед. этике принцип гуманизма является исходным. Одно из требований медицинского гуманизма заключается в том, что каждый медик должен бережно относиться к личности больного, учитывать особенности его психического состояния. Профессиональный долг медработника - его нравственная ответственность перед больным, перед обществом. Понятие долга неотрывно от бескорыстия.
Мед. этика - развивающаяся область знания. В ее рамках изучаются реальные нравы, бытующие в мед. среде, в частности отношения медиков с их пациентами, возможные противоречия между ними, конфликты. Все больше внимания Э. м. уделяет изучению нравственно-этических позиций больных. Современный больной - это, как правило, активный пациент, отношение к-рого к своему здоровью становится все более ответственным, он все чаще стремится участвовать вместе с врачом в принятии решений, касающихся его здоровья. В то же время поведение известной части пациентов имеет нравственные отклонения. Все это послужило причиной для постановки нового вопроса - об "этике больного".
Также
существует такое понятие как медицинская
деонтология:
Деонтология
(от греч.
δέον -
должное) - учение о проблемах морали
и нравственности, раздел этики. Термин
введен Бентамом для обозначения теории
нравственности как науки о морали.
Впоследствии наука сузилась до характеристики проблем человеческого долга, рассматривая долг как внутреннее переживание принуждения, задающегося этическими ценностями. В ещё более узком смысле деонтология была обозначена, как наука, изучающая конкретно медицинскую этику, правила и нормы взаимодействия врача с коллегами и пациентом.
Главные вопросы медицинской деонтологии - это эвтаназия, а также неизбежная смерть пациента. Цель деонтологии - сохранение нравственности и борьба со стрессовыми факторами в медицине в целом.
Эвтаназия (или эйтаназия) (греч. ευ- «хороший» + θάνατος «смерть») - практика прекращения (или сокращения) жизни человека, страдающего неизлечимым заболеванием, испытывающего невыносимые страдания, удовлетворение просьбы без медицинских показаний в безболезненной или минимально болезненной форме с целью прекращения страданий.
Виды эвтаназии.
В теории выделяются два вида эвтаназии: пассивная эвтаназия (намеренное прекращение медиками поддерживающей терапии больного) и активная эвтаназия (введение умирающему лекарственных средств либо другие действия, которые влекут за собой быструю и безболезненную смерть). К активной эвтаназии часто относят и самоубийство с врачебной помощью (предоставление больному по его просьбе препаратов, сокращающих жизнь).
Помимо этого, необходимо различать добровольную и недобровольную эвтаназию. Добровольная эвтаназия осуществляется по просьбе больного или с предварительно высказанного его согласия (например, в США распространена практика заранее и в юридически достоверной форме выражать свою волю на случай необратимой комы). Недобровольная эвтаназия осуществляется без согласия больного, как правило, находящегося в бессознательном состоянии.
Термин «эвтаназия» впервые употреблен Френсисом Беконом в XVI веке для определения «легкой смерти».
История эвтаназии.
До начала Второй мировой войны идея эвтаназии была широко распространена в ряде европейских стран. В то время эвтаназия и евгеника пользовались достаточно высокой популярностью в медицинских кругах европейских стран, однако действия нацистов, такие как программа умерщвления Т-4, надолго дискредитировали эти идеи. Среди известных людей отметим З.Фрейда, который из-за неизлечимой формы рака нёба с помощью доктора Шура совершил эвтаназию в своём лондонском доме 23 сентября 1939 г., прежде пережив 19 операций по удалению опухолей под местной анестезией (общий наркоз в таких операциях в то время не применялся).
Медицинская деонтология включает в себя:
Вопросы соблюдения врачебной тайны
Меры ответственности за жизнь и здоровье больных
Проблемы взаимоотношений в медицинском сообществе
Проблемы взаимоотношений с больными и их родственниками
Правила относительно интимных связей между врачом и пациентом, разработанные Комитетом по этическим и правовым вопросам при Американской медицинской ассоциации:
интимные контакты между врачом и пациентом, возникающие в период лечения, аморальны;
интимная связь с бывшим пациентом может в определенных ситуациях признаваться неэтичной;
вопрос об интимных отношениях между врачом и пациентом следует включить в программу обучения всех медицинских работников;
врачи должны непременно докладывать о нарушении врачебной этики своими коллегами.
Врачебная тайна - медицинское, правовое, социально-этическое понятие, представляющее собой запрет медицинскому работнику сообщать третьим лицам информацию о состоянии здоровья пациента, диагнозе, результатах обследования, самом факте обращения за медицинской помощью и сведений о личной жизни, полученных при обследовании и лечении. Запрет распространяется также на всех лиц, которым эта информация стала известна в случаях, предусмотренных законодательством.
Врачебная тайна относится к основным принципам клятвы Гиппократа:
… Что бы при лечении - а также и без лечения - я ни увидел или ни услышал касательно жизни людской из того, что не следует когда-либо разглашать, я умолчу о том, считая подобные вещи тайной…
Основы законодательства Российской Федерации об охране здоровья граждан от 22 июля 1993 года N 5487-1 в статье 61 определяют понятие «врачебная тайна». Там же определены обстоятельства, при которых допускается передача сведений, составляющих врачебную тайну, другим гражданам, в том числе должностным лицам, с согласия гражданина или его законного представителя, а также без такого согласия.
Также существует юридическая деонтология , представляющая собой науку, изучающую вопросы морали и этики в области юриспруденции (считается, что нормы права совпадают с нормами морали не на все 100% а только примерно на 80%)
В связи с развитием медицины в различных ее областях появились новые этические проблемы. Напр., в трансплантологии при пересадке почки от живого донора врачи сознательно (во имя гуманной цели) нарушают гиппократову заповедь "прежде всего не повреди". Операция по пересадке сердца требует разрешения целого ряда труднейших этических вопросов, касающихся как реципиента, так и донора (его родственников). В трансплантологии медики зачастую сталкиваются с удвоенным хирургическим риском. В этих условиях все большее значение приобретает понятие "этический риск".
Средний медперсонал проводит в леч. учреждениях, особенно в больницах, значительно больше времени, чем врачи. Роль медсестры в создании вокруг больного оптимистической обстановки, веры в благоприятный исход заболевания трудно переоценить. Современный медработник должен обладать широким кругозором, быть разносторонне образованным и мыслящим специалистом, к-рый призван компенсировать своим внимательным и сердечным отношением к больному издержки современной "технизации" медицины.
Этические проблемы медицинских сестер
Чем отличается подход медсестры к этическим аспектам в повседневной работе от подхода врача? Сестринская этика в основном направлена на деятельность, которая предусматривает профессиональный уход за пациентами.
В XIX в. считалось, что сестра должна полностью подчиняться врачу, поскольку ее обязанности рассматривались как производные от распоряжений врача. Врачу в процессе оказания помощи пациенту традиционно отводилось особое место, он мог авторитарно обращаться со своими подчиненными. Это означало, что медсестра должна была поддерживать цели, которых врач пытается достичь при лечении пациентов. Поддержка врача сестрой рассматривалась как важный фактор в поддержании и укреплении веры пациента в доктора. Поэтому существовал перечень этических качеств медицинских сестер, которыми они обязаны были владеть как в своей профессиональной, так и в личной жизни, а именно: терпение, доверие, целостность личности, вера, мужество, честность, мудрость и преданность делу.
Такая социальная и профессиональная дискриминация сестер продолжалась до первой половины XX в. После Второй мировой войны в здравоохранении главное внимание стало уделяться такому виду деятельности, как профилактика, которая традиционно оказалась частью сестринских обязанностей.
За последние 20 лет в сестринском деле значительно вырос уровень подготовки. Появились методы изучения исследований в сестринском деле. Все это способствовало созданию основы сестринских знаний, сестринских теорий и сестринских моделей.
Если сделать краткий обзор международной литературы по вопросам, связанным с социологической ролью и положением медицинских сестер, то можно определить следующее:
Обязанности врачей и сестер очень разнятся: врач обычно занимает положение, которое обеспечивает ему высокий статус, а роль сестер в оказании медико-санитарной помощи превращается в важное промежуточное звено;
Медицинские сестры часто сталкиваются с огромным количеством приказов, правил и распоряжений от администрации; каналы связи по вопросам предложений, жалоб в более высокие иерархические уровни ограничены; такая ситуация подавляет инициативу и порождает чувство неполноценности и недовольство;
Сестры оказывают поддержку научной деятельности врачей посредством выполнения дополнительных обязанностей;
Сестра должна сдерживать эмоции, не указывать пациентам на сомнения, неуверенности, ошибки, которые наблюдает в работе;
Медицинский уход является важным социальным идеалом всеобщего благосостояния государства, где он находится в контексте социальных ценностей; с другой стороны, настоящий физический уход обычно недостаточно оценивается и вознаграждается, что создает неприятное впечатление о сестринском деле.
Этическим проблемам медицинских сестер также уделяют мало внимания. Как следствие медицинские сестры стараются передать обязанности по уходу санитаркам.
Напрашивается вывод, что сестры находятся в ловушке противостояния перспектив и надежд.
Наука, которая изучает вопросы нравственности и морали. Медицинская этика состоит из комплекса норм профессиональной деятельности работников медицины. Она занимает особое место во врачебной практике, ведь жизнь и здоровье каждого человека зависит от ее соблюдения.
С древних времен в основе деятельности докторов лежало стремление помочь человеку и облегчить его страдания. Еще почти за две тысячи лет до нашей эры в древнем Вавилоне был принят первый свод правил для лекарей.
Медицинская этика связана с деонтологий. Этим термином обозначают учение о должном поведении медиков. Понятие «деонтология» ввел в девятнадцатом веке англичанин И. Бентам.
Этика и деонтология в медицине - не одно и то же, хотя они глубоко связаны. Деонтология содержит в себе свод правил для работников медицины о том, как правильно общаться с пациентом. Теоретической базой этих правил является врачебная этика.
Деонтология, как и этика, изучает мораль. Но эта наука исследует, как врач взаимодействует с больными и их близкими, своими сослуживцами и со всем обществом в целом.
Эпохи сменяют друг друга, но основные этические принципы для медицины сохранялись:
- Доктор действует во благо людей, а не во вред;
- Больному или его близким нельзя причинять лишние страдания действием или бездействием;
- Медик должен использовать все имеющиеся у него средства и все современные знания, чтобы помочь пациенту;
- Врач сохраняет в тайне ту информацию о здоровье и жизни пациента, которую узнал в процессе лечения.
Современная деонтология и медицинская этика
На протяжении различных периодов человеческой истории медицинский кодекс практически не менялся. Долгое время медики были заложниками религиозных и светских запретов.
Основные принципы этики для медработников сформулировал Гиппократ еще две с половиной тысячи лет назад. «Клятва Гиппократа» и поныне провозглашает, что целью медицины является именно лечение больного. Главный принцип ее всем известен: «Не навреди». В современном мире этот медицинский кодекс не является юридическим документом, но ее нарушение способно стать основанием для судебной ответственности.
В настоящее время, основываясь на медицинской этике, врач обязан в отношении пациента соблюдать следующие правила:
- Сообщать о правах пациента;
- Сообщать о состоянии его здоровья;
- Уважать человеческое достоинство пациента и гуманно относится к нему;
- Не причинять моральный или физический вред;
- Бережно относиться к умирающему человеку;
- Хранить врачебную тайну;
- Не допускать несведущее вмешательство в здоровье пациента;
- Сохранять высокий уровень знаний по своей профессии;
- Уважительно относиться к коллегам;
- Поддерживать уважение к медицине.
Доктор и пациент
Медицинская этика гласит, что врачу следует быть высокообразованным специалистом, а деонтология помогает видеть в больном человека и уважать его права. Ведь он дает свою, особую присягу, «Клятву Гиппократа». Профессия доктор объединяет в себе гуманизм, гражданский долг, профессиональные знания и высокую нравственность.
При взаимодействии с подопечными важен внешний вид врачей, а также их манеры. Яркие прически или украшения, кричащий гардероб могут доставить неудобство людям, проходящим лечение или коллегам. Доктор должен оставаться спокойным даже если больной или его родственники ведут себя неадекватно – таковы требования этики.
Если врач чувствует антипатию к пациенту, ему не следует высказывать ее ни в словах, ни в жестах. Это ни в коем случае не должно отразиться на лечении, все личные неприязни остаются за пределами больницы.
Сострадание к больному человеку, основывается на научных знаниях, а не на простом общечеловеческом гуманизме. Современный врач обязательно информирует больного о тяжести его заболевания.
Традиционные правила взаимодействия доктора и пациента могут измениться со временем под влиянием новых этических принципов, но их суть, то самое «не навреди», сохраняется всегда.

Медсестра и пациент
Профессия медсестры зародилась из женского стремления помочь больному или раненому человеку. В ее основе лежит принцип заботы о каждом пациенте, в независимости от его социального статуса, национальности или вероисповедания. Этот принцип в работе следует ставить превыше всего.
Медицинская сестра призвана ухаживать за пациентами, облегчать страдания или предотвращает их, а также помогать реабилитировать здоровье. Согласно этическому кодексу медсестер, им следует уважать права каждого человека на физическое и психическое здоровье, соблюдать принципы гуманности, качественно выполнять свою работу и соблюдать моральные принципы в отношениях с пациентами и коллегами.
Уважать человеческое достоинство пациента – необходимое условие работы в этой профессии. Согласно этике, медсестра не имеет права проявлять к больным высокомерие, пренебрежение или грубость, а также не должна навязывать им свою точку зрения по какому-либо вопросу. Она должна информировать пациента о его правах, состоянии здоровья, диагнозе и методе лечения.
Причинять боль пациенту допустимо только в одном случае – если это проводится в его интересах. Угрозы, касательно жизни человека недопустимы. Разглашение конфиденциальной информации о пациенте запрещена.

Доктор и медсестра
Взаимодействие в коллективе – важное условие правильной работы медицинского заведения. Его коллектив объединен общей напряженной работой, в основе которой – ответственность за человеческую жизнь и здоровье. Поэтому правильный климат в стенах больницы регулируется медицинской этикой.
Врачебная работа предполагает, что медицинская этика лежит в основе корректного отношения не только к пациентам, но и друг к другу, вне зависимости от должности. Ведь не просто так медики носят именно белые халаты – это подчеркивает не только чистоту, но и высокий смысл их профессии. Пренебрежение или вольности общения в медицинском кругу снижает доверие пациента ко всем медработникам.
Врачам следует уважительно относиться к среднему и младшему медицинскому персоналу. Медсестра в настоящее время – главный помощник доктора, без которого невозможно полноценное лечение. Медицинские сестры обязаны соблюдать правила этикета по отношению к врачам и ко всем окружающим на работе. Медсестры должны, используя все свои знания, помогать докторам в работе.
Медицинским работникам, всем без исключения, нельзя высказываться отрицательно о своих коллегах, особенно в присутствии пациентов или их близких.
Мифы о медицинской этике
Хотя современные технологии все глубже проникаю в медицину, она по-прежнему совмещает в себе науку и искусство. Эта двойственность, а также непосредственная связь со здоровьем и жизнью человека, создает почву для различных мифов.
В медицине есть темы, которые будоражат умы, вызывают горячие дискуссии и иногда трактуются неверно (трансплантация органов). Почки, сердце, легкие и другие органы пересаживают от уже умерших людей. Непосвященный в это человек, если увидит процесс извлечения органа, воспримет все так, что необходимый материал извлекают из все еще живого человека.
Или эвтаназия. Доктора либо прекращают продлевать жизнь пациента, либо применяют специальные меры для безболезненного ухода из жизни. В некоторых цивилизованных эта процедура добровольна, в большинстве стран мира – запрещена. Много споров вызывает эта тема. А споры порождают слухи. Мифы о «врачах-убийцах» тревожат людей.
А ведь есть еще СПИД и другие опасные заболевания. Большинство людей недостаточно информировано об этом, а медицинское сообщество не способно сойтись на одном мнении о том, каких правил придерживаться. Пока здравоохранение не вынесет и не закрепит окончательный вердикт об этих «скользких» темах, массовое сознание будет продолжать подпитывать ложные слухи.